Deelnemers gezocht vragenlijst identiteit/zingeving
Deelnemers gezocht voor vragenlijst-onderzoek over identiteit in de zorg voor mensen met een ernstige psychische aandoening
Vanuit de Rijksuniversiteit Groningen en Lentis wordt er door Lisette van der Meer, Hanneke Muthert, Marieke Pijnenborg, Elske Kronemeijer en Ellie van Setten onderzoek gedaan naar identiteit in de begeleiding en behandeling van mensen met een ernstige psychische aandoening.
Het doel van dit onderzoek is om in kaart te brengen wat hulpverleners bieden aan zorg en ondersteuning rondom het thema ‘identiteit en zingeving’ bij mensen met een ernstige psychische aandoening. Hiervoor hebben we een vragenlijst opgesteld, met vragen over werkvormen en gespreksthema’s gerelateerd aan identiteit. De vragenlijst is bedoeld voor geestelijk verzorgers, psychologen, psychiaters, vaktherapeuten, ervaringsdeskundigen, en andere zorgmedewerkers die werken met mensen met een EPA.
De bevindingen uit dit onderzoek zullen gebruikt worden in een vervolgproject, waarin we een innovatieve werkvorm zullen ontwikkelen om identiteitsontwikkeling bij mensen met een ernstige psychische aandoening te stimuleren.
U vindt de link naar de vragenlijst hier: https://lnkd.in/gW5fdCbG
Deelname aan het onderzoek is mogelijk tot 6 maart 2023.
Folder onderzoek identiteit en zingeving in de zorg voor mensen met een EPA
HIC&ART Platformbijeenkomst 29 november 2022 in Utrecht

Op dinsdag 29 november 2022 organiseert Stichting HIC&ART
weer een platformbijeenkomst! Tijdens deze bijeenkomst wordt
er door middel van presentaties, pitches en workshops op een
laagdrempelige manier kennis en ervaringen omtrent zowel het
HIC als het ART model uitgewisseld.
Klik hier voor het programma van de HIC&ART platformbijeenkomst én hoe je je kunt aanmelden (vóór 22 november!).
Praktische informatie
Datum: dinsdag 29 november 2022
Tijd: 12.00 – 17.00 uur (12.00u inloop met lunch, 13.00u start programma)
Locatie: de Zalen van Zeven, Boothstraat 7, 3512 BT Utrecht
Lerende netwerken gericht op voorkomen van verplichte zorg gestart met kick-off bijeenkomst
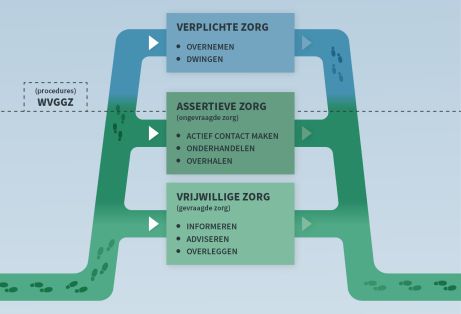
In de herziene versie van de kwaliteitsstandaard Assertieve en verplichte zorg is het voorkomen van verplichte zorg een belangrijk onderdeel. Binnen de coalitie “Zorg zonder dwang is een keuze” werken verschillende organisaties met elkaar aan het verminderen van verplichte zorg. Onder andere door het vergroten van bewustwording en het opzetten van een lerend netwerk. Het voorkomen van verplichte zorg is een complex vraagstuk en een gezamenlijke uitdaging die om veel verbinding vraagt. Tijdens de kick-off bijeenkomst waren 85% van de ggz- instellingen die verplichte zorg leveren vertegenwoordigd.
Kick-off bijeenkomst
De coalitie wordt gevormd door Stichting HIC/ART, F-ACT Nederland, de Nederlandse ggz (Waardenetwerk zorg en veiligheid), Nederlandse Politie, MIND en Akwa GGZ. Tijdens de kick-off bijeenkomst op 17 mei waren 59 geïnteresseerde professionals en ervaringsdeskundigen aanwezig namens meer dan dertig ggz-organisaties. Met als doel bestaande leernetwerken met elkaar te verbinden en een start te maken met nieuwe leernetwerken van klinische en ambulante teams
Verschillende sprekers deelden hun ervaring over het voorkomen en toepassen van verplichte en assertieve zorg. In een workshop spraken bestuurders met elkaar over uitbreiding van de coalitie en de vorming van een landelijk platform. In een andere workshop verkenden vertegenwoordigers van ambulante en klinische teams de mogelijkheid om met elkaar een lerend netwerk te vormen.
Delen van informatie en van elkaar leren
Sprekers deelden onder andere hun ervaring met het delen van informatie en onderling van elkaar leren, om verplichte zorg te verminderen en benoemden het belang van ervaringsdeskundigheid. Bekijk hier een korte compilatie van de sprekers. Na korte pitches in het plenaire gedeelte zijn de sprekers in aparte workshops in gesprek gegaan met de deelnemers.
Bouke Bijnsdorp, voorzitter stichting HIC/ART en directeur GGZ inGeest benoemde dat ondanks alle nieuwe structuren van wetgeving, partijen hebben geconstateerd dat er meer moet gebeuren rondom het voorkomen van verplichte zorg en dat het van groot belang is om met elkaar verbinding op dit thema te creëren.
Fred Balhuizen, beleidsmedewerker MIND, gaf aan hoe belangrijk het is ervaringsdeskundigheid uit de achterban van MIND in te brengen in de lerende netwerken en de rol die het MIND Expert Center hierin kan spelen.
Niels Mulder, psychiater en voorzitter van de NVvP, gaf aan dat de noodzaak om dwang toe te passen lager moet worden. “Er is geen wetenschappelijk onderzoek wat laat zien dat ambulante dwang beter is dan geen ambulante dwang, integendeel. We moeten er daarom grote vraagtekens bij zetten of dit niet anders kan.” Hij sprak de hoop uit dat er dankzij de inzet van de coalitie steviger aan gewerkt wordt en de cijfers van het toepassen van verplichte zorg echt omlaaggaan.
Markus van der Burgh, projectmanager van Akwa GGZ lichtte de uitkomsten van een enquête onder 268 professionals over assertieve en verplichte zorg toe. “De meeste zorgprofessionals vinden assertieve en verplichte zorg onmisbaar en noemen assertieve zorg een goede manier om verplichte zorg te voorkomen. Van de respondenten ervaart 60% knelpunten bij het aanbieden van assertieve zorg en 76% bij de uitvoer van verplichte zorg.”
Houkje Tamsma, psychiater en geneesheer-directeur GGZ Friesland liet zien wat zij bereikt hebben met onderling leren met een groep geneesheer-directeuren. “We hebben die behoefte gevoeld en voelen ook het enthousiasme erover. Als je het op een goede manier doet dan is het enorm inspirerend, het geeft verbinding, het geeft plezier in het werk. Het is heel plezierig om met mensen die met dezelfde doelen werken dit te kunnen delen.”
Albert Blom, psychiater en directeur zorg GGZ Noord-Holland-Noord, liet zien hoe er binnen Volante informatie-uitwisseling tussen HIC-afdelingen plaatsvindt en hoe organisaties zo van elkaar leren. “We gebruiken onder andere de Positive Perception vragenlijst die wordt afgenomen bij iemand die de HIC verlaat, met 9 vragen en één open vraag, de laatste open vraag geeft onverwachte inzichten.”
Eric Noorthoorn, onderzoeker GGNet, “ik hoor van veel instellingen dat ze aan het worstelen zijn met wat zinvolle data zijn en aan welke je minder hebt. We hebben een real time dashboard wat bijvoorbeeld ontwikkelingen op afdelingsniveau kan bijhouden en dat geeft veel informatie voor sturen.”
Cari van Slooten, psychiater bij GGZ inGeest, werkt sinds 2014 met zijn team aan het terugdringen van dwang, dit tegen de landelijke trend in. ”Altijd kritisch kijken naar de noodzaak tot verlengen én elke keer opnieuw een analyse maken van de risico’s en de mogelijkheden. Bij twijfel in overleg en geef iedereen in een kans.”
Deelnemen aan lerend netwerk Voorkomen van verplichte zorg
Akwa GGZ ondersteunt een lerend netwerk Voorkomen van verplichte zorg. Hierin kunnen zowel klinische als ambulante teams van verschillende organisaties ervaring en informatie uitwisselen om met én van elkaar te leren. Hypotheses en verbetermogelijkheden worden besproken en omgezet in een concreet en uitvoerbaar plan van aanpak op teamniveau.
Teams krijgen ondersteuning van een projectleider en per team leidt dit tot een eigen plan van aanpak. Elke 3 maanden vinden bijeenkomsten plaats waarin vertegenwoordigers van de deelnemende teams met elkaar succesvolle casuïstiek delen én informatie en ideeën uitwisselen.
Er zijn inmiddels vijf ambulante teams die meedoen aan dit lerend netwerk. Wil je meer weten of als organisatie aansluiten bij dit lerend netwerk? Neem dan contact op met Ben van der Putten, projectleider lerend netwerk Voorkomen verplichte zorg.
Activiteiten van de coalitie
Op landelijk niveau wil de coalitie verschillende initiatieven aan elkaar verbinden, bijeenkomsten organiseren en bijdragen aan het leren van elkaar. 7 maart 2023 is er een congres over het voorkomen van verplichte zorg. Wil jij op de hoogte blijven van activiteiten en nieuws van de coalitie? Meld je hier aan.
Publicatie over de evaluatie van de ART monitor

Tussen 2017 en 2019 is er onderzoek gedaan naar de ART monitor. De centrale vraag was of dit nou een goed instrument is om de mate van implementatie binnen teams te meten? Teams en auditoren die met de ART monitor werken blijken het als een goed instrument te ervaren . De ART monitor is naar aanleiding van de bevindingen van dit onderzoek verder aangescherpt. Lees hier alles over in het recent gepubliceerde artikel! U kunt deze openen via deze link.
Wij danken alle 18 ggz-instellingen en RIWBs die deel hebben genomen aan dit onderzoek en in het speciaal de auditoren en teams die een actieve rol hebben gespeeld!
De ART onderzoeksgroep:
Lieke Zomer
Yolande Voskes
Lisette van der Meer
Jaap van Weeghel
Guy Widdershoven
HIC&ART Congres 23 november 2021
Dinsdagmiddag en avond 23 november 2021 vindt het HIC&ART congres plaats. Het congres is online te volgen en wordt vanuit een pop-up studio in de Doelen in Rotterdam uitgezonden. Meer informatie en aanmelden voor het congres kan via de website van Frits&Gijs.

De gevalideerde ART monitor!
De afgelopen 2 jaar vond er een groot landelijk onderzoek plaats met als doel de validiteit en betrouwbaarheid van de ART monitor te onderzoeken. Dit onderzoek is uitgevoerd in samenwerking met 20 verschillende organisaties in Nederland. Data is verzameld aan de hand van audits en terugkoppelingen met de ART monitor. Op basis van de resultaten van dit onderzoek kunnen we concluderen dat de ART monitor een valide en betrouwbaar instrument is om de implementatie van ART binnen teams te meten.
Klik hier voor de gevalideerde ART monitor.
Graag willen we iedereen die heeft bijgedragen aan dit onderzoek hartelijk danken. Speciale dank aan alle auditoren en teams die deel hebben genomen aan dit onderzoek.
Met vriendelijke groet,
De ART onderzoeksgroep:
Lieke Zomer
Yolande Voskes
Lisette van der Meer
Jaap van Weeghel
Guy Widdershoven
Nieuwe datum voor het HIC, ART en Respijthuizen Congres
Op dinsdag 12 november 2019 zal het HIC, ART en Respijthuizen Congres plaatsvinden. Het congres zal plaatsvinden in het Energiehuis in Dordrecht. Aanmelden kan via de website van Resilience+.

ART Kennisfestival 15 juni 2018

Resilience+ heeft op 15 juni 2018 i.s.m. stichting HIC het ART-congres georganiseerd.
Klik hier voor de verschillende presentaties die zijn gegeven op dit congres!
ART Platformbijeenkomst 4 december 2017
Platformbijeenkomst Active Recovery Triad (ART)
georganiseerd door de stichting HIC
Op 4 december 2017 vond op de vertrouwde locatie De Soester Duinen in Soest de tweede ART platformbijeenkomst plaats. In een gemoedelijke sfeer konden de ca. 100 aanwezigen hun ART-kennis bijspijkeren via plenaire sessies, pitches en workshops. Uiteraard was er ook weer volop ruimte op met elkaar te netwerken. Het was kortom een interessante en inspirerende ochtend!
Hieronder kunt u de verschillende presentaties en workshops vinden die zijn gegeven op de platformbijeenkomst:
Ontwikkeling ART – Tom van Mierlo
Stand van zaken ART onderzoek – Yolande Voskes en Lieke Zomer<
Workshop ART Monitor – Lieke Zomer en Eveline Duimelaar<
Workshop Cognitieve Adaptie Training CAT – Michelle van Dam<
Workshop ART implementatie in de praktijk – Bram Berkvens en Femke Dirkx<
Workshop Noabergoud: het nieuwe Beschermd wonen? – Geeske van der Weerd<
ART kennisfestival 2 juni 2016

Op het eerste ART kennisfestival op 2 juni 2016 is het ART werkboek gepresenteerd.
Op het drukbezochte festival is het gedachtegoed van ART goed ontvangen door aanwezige cliënten, naasten en zorgverleners.

